- 糖尿病とは
- 糖尿病の原因
- 糖尿病の初期症状
- 糖尿病の検査と診断
- 糖尿病を放置するとどうなる?(合併症)
- 糖尿病の治療
- 糖尿病治療は「長く続けること」が何より大切です
- 糖尿病治療に関連するよくある質問
- 糖尿病治療に関連するページ
糖尿病とは
糖尿病とは、血液中のブドウ糖(いわゆる「血糖」)の濃度が慢性的に高くなる状態を指します。「インスリン」は、血糖が正常でいられるように調節する、膵臓から分泌されるホルモンです。インスリンには、血管の中から細胞へ、糖を運ぶ働きがあるので、通常は血管の中の糖の値を下げてくれる働きがあります。
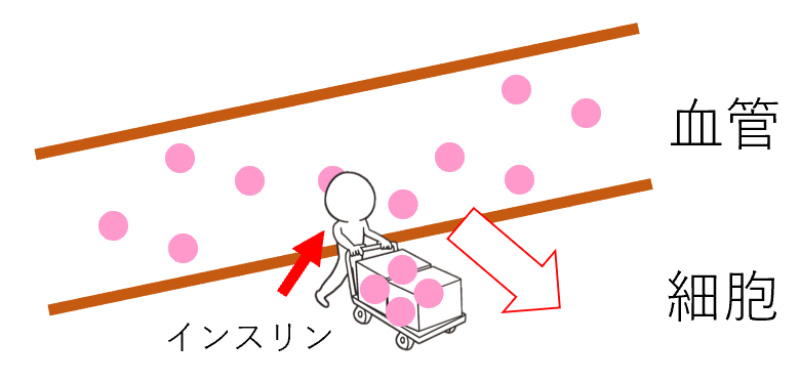
健康な人では、この「インスリン」と呼ばれるホルモンの働きによって、血糖値は適切に保たれていますが、糖尿病ではこのインスリンの分泌が不足したり、効きが悪くなることで、血糖値が上昇しやすくなります。
血糖値が高い状態が続くと、体のさまざまな器官に負担がかかり、知らず知らずのうちに合併症が進行することもあるため、早めの対応が大切になってきます。
糖尿病の原因
糖尿病のタイプ(種類)
糖尿病の原因は大きく2つのタイプに分けられます。
1型糖尿病
主に自己免疫などの影響で、膵臓からインスリンが分泌されなくなる病気で、若年層に多く見られます。
2型糖尿病
遺伝的な体質に加え、食生活の乱れや運動不足、肥満、ストレスなどの生活習慣が重なることで発症するケースが多く、成人以降に多く見られるタイプです。
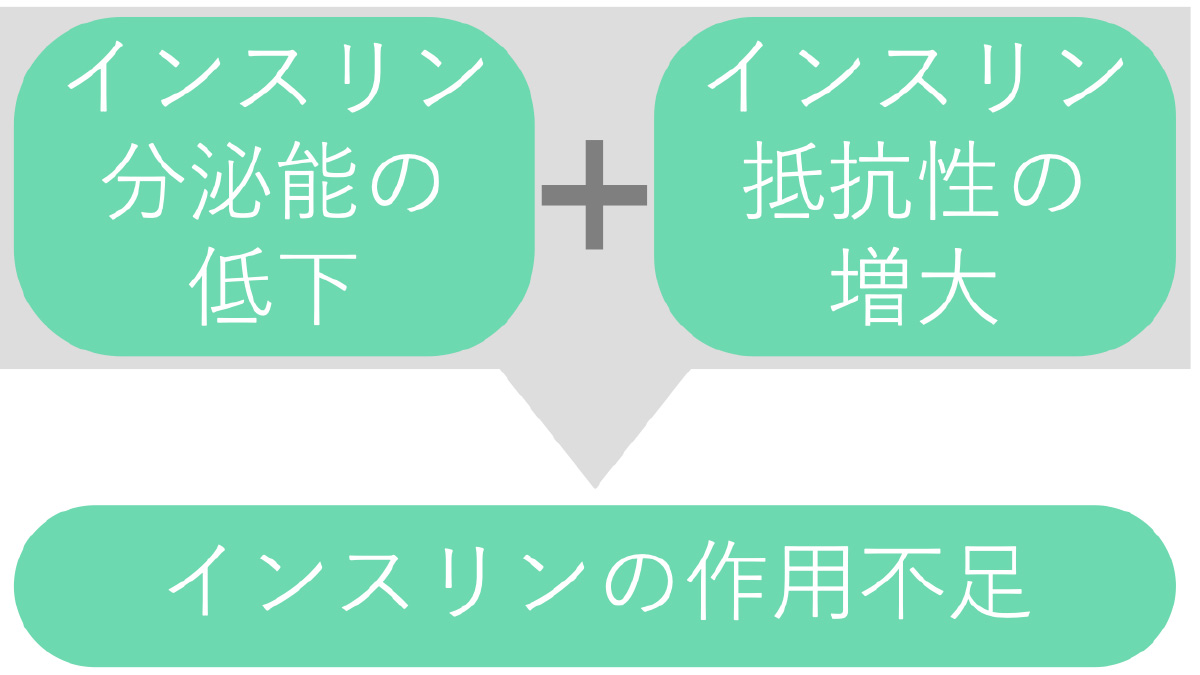
2型糖尿病は、インスリンの分泌能が低下していたり、インスリン抵抗性が増大する(インスリンの効きが悪くなる)ことによって、最終的にインスリンの作用が不足してしまうことが主な原因となります。
インスリン抵抗性とは?
糖尿病、とくに2型糖尿病に深く関わっているのが「インスリン抵抗性」というものです。これは、「インスリンというホルモンがうまく働かなくなる状態」を指します。
インスリンは、血液中のブドウ糖(血糖)を体の細胞に取り込み、エネルギーとして使わせる働きをしていますが、インスリン抵抗性があると、細胞がインスリンの命令を聞きにくくなり、血糖値が高いままになってしまいます。
インスリン抵抗性が起こる主な原因
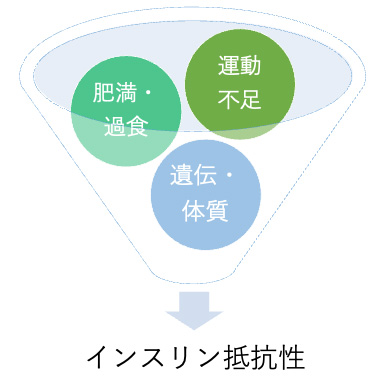
インスリン抵抗性とは、血糖を下げるホルモン「インスリン」がうまく働かなくなる状態のことです。主な原因には「肥満・過食」「運動不足」「遺伝や体質」があります。特にお腹まわりに脂肪が多いと、インスリンの働きを妨げる物質が出やすくなります。さらに、運動不足が続くと、筋肉が糖をうまく取り込めなくなり、インスリンの効果が下がってしまいます。加えて、もともとの体質や遺伝的な要因で、インスリンが効きにくい人もいます。これらが重なると、血糖値が高くなりやすくなり、将来的に糖尿病のリスクが高まるため、早めに生活習慣を改善することが大切になってくるんです。
インスリン抵抗性の改善のポイント
インスリン抵抗性は、生活習慣を整えることである程度改善することが期待できます。
具体的には、体重を減らす、運動習慣をつける、バランスの良い食事を心がける、といったことが、とても効果的になってきます。
糖尿病の初期症状
糖尿病の初期には、目立った症状が出ないことも、少なくありません。気づかずに放置してしまうケースも多く、健康診断で初めて異常が見つかるという方もいらっしゃいます。以下のようなサインがある場合は、糖尿病が疑われる可能性があります。
- のどの渇きが強くなる
- 尿の回数や量が増える
- 食べているのに体重が減る
- 疲れやすくなる
- 傷や感染症が治りにくい
ただし、これらの症状がすべて糖尿病によるものとは限らないため、正確な診断のためには、検査が必要となります。
糖尿病の検査と診断
糖尿病の診断には、空腹時血糖値や、HbA1c(ヘモグロビンA1c)といった血液検査が用いられます。HbA1cは、過去1〜2か月の血糖の状態を反映する、糖尿病診療にとってはとても大切な指標で、継続的な血糖管理においても重要な指標となります。
糖尿病の診断基準(2023年版 日本糖尿病学会)
以下のいずれかを満たす場合、糖尿病型とされます。
- 空腹時血糖値(FPG)が126mg/dL以上
- 75g経口ブドウ糖負荷試験(OGTT)2時間値が200mg/dL以上
- 随時血糖値が200mg/dL以上
- HbA1c(NGSP値)が6.5%以上
糖尿病の確定診断
診断には原則として、異なる2日以上の検査で「糖尿病型」を確認する必要があります。ただし、以下の場合は1回の検査で確定診断が可能です。
- 典型的な糖尿病の症状(口渇・多飲・体重減少など)があり、随時血糖200mg/dL以上やHbA1c 6.5%以上の場合。
- 明らかな高血糖を示すデータが複数ある場合(例:空腹時血糖126mg/dL以上+HbA1c 6.5%以上)。
検査結果によっては、さらに負荷試験などの追加検査が行われることもあります。
糖尿病を放置するとどうなる?
(合併症)
糖尿病を適切にコントロールせずに放置していると、血管や神経に長期間ダメージが加わってしまい、最終的に以下のような深刻な合併症を引き起こすリスクがあります。覚えやすい語呂合わせとして、「しめじ」「えのき」がよく使われます。
細小血管が障害されることによって生じる合併症:通称しめじ
|
語呂 |
合併症 |
内容 |
|---|---|---|
|
し |
神経障害 |
手足のしびれや痛み、感覚鈍麻 |
|
め |
網膜症 |
視力低下、最悪の場合失明のリスク |
|
じ |
腎症 |
尿たんぱくが出て、腎不全に進行 |
大血管が障害されることによって生じる合併症:通称えのき
|
語呂 |
合併症 |
内容 |
|---|---|---|
|
え |
壊疽(えそ) |
足の血流障害により、潰瘍や切断リスク |
|
の |
脳卒中 |
脳の血管が詰まる・破れることで発症 |
|
き |
虚血性心疾患(狭心症・心筋梗塞) |
心臓の血管が狭くなり、心臓発作を起こす |
それぞれ、「しめじ」、「えのき」と覚えてみてください。
これらの合併症は、一度進行すると元に戻すことが難しいため、早期の発見と継続的な管理が大切になってきます。
糖尿病の治療 治療の基本は
「生活習慣の見直し」
糖尿病の治療は、「薬に頼る前に、日々の生活を整えること」から始まります。主な治療の柱は以下の3つになります。

食事療法
糖尿病の治療で最も基本となるのが「食事療法」です。毎日の食事内容を整えることで、血糖値を安定させ、合併症の予防にもつながります。
食事療法のポイント
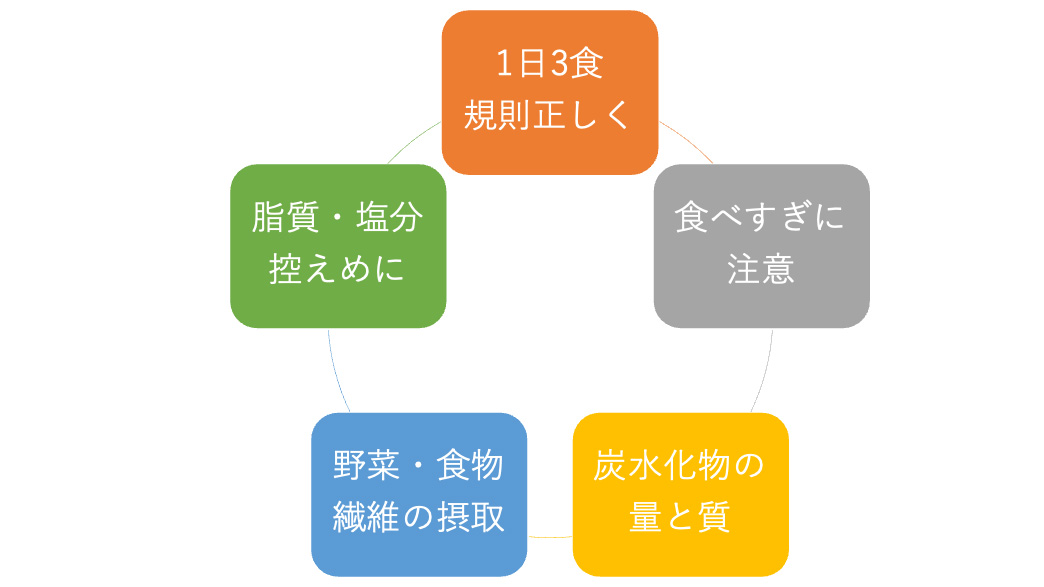
1日3食、規則正しく食べましょう食事の時間が不規則だったり、まとめ食いをすると血糖値が急に上がりやすくなります。毎日同じ時間に食べることが大切です。 |
食べすぎに注意し、適切なエネルギー量を守りましょう年齢・体格・活動量に応じた、1日にとるエネルギー(カロリー)を適切に保つことがとても大切です。 標準体重の計算方法標準体重(kg)= 身長(m) × 身長(m) × 22 1日のエネルギー摂取量の目安
※運動量や年齢、合併症の有無によって調整が必要になります |
炭水化物の質と量を意識しましょう糖尿病治療では、炭水化物(糖質)のとり方がカギになります。 炭水化物の摂取量の基本1日のエネルギー摂取量のうち、50〜60%を炭水化物からとるのが一般的な目安です。 具体例たとえば、1日のエネルギー摂取目安が1,800kcalの場合:
1食あたりの目安1日3食の場合、1食あたり炭水化物70〜90g程度が目安となります。 |
野菜をしっかりとりましょう食物繊維が多い野菜を先に食べることで、食後の血糖値の上昇をゆるやかにすることができます。 |
脂質や塩分は控えめに動脈硬化や高血圧の予防にもつながります。揚げ物や塩分の多い加工食品は控えましょう。 |
糖尿病の食事療法は、「我慢する」ことではなく、「バランスよく、適量を楽しく食べる」ことが基本です。無理なく継続して続けていける方法を考えていくことが大切になってきます。
糖質・炭水化物の「減らしすぎ」にも注意を!
血糖値を気にするあまり、糖質・炭水化物制限をする方がまれにいます。確かに、糖尿病の方にとって、炭水化物をとりすぎると血糖が上がりますが、極端に減らしすぎると、逆にエネルギー不足になったり、バランスが崩れたりしやすくなってしまいます。なので、「適量」を「毎食バランスよく」とることが、血糖コントロールにおいてはとても大切なことになります。
運動療法
糖尿病治療では、運動療法も、とても大切です。運動を続けることで、血糖を下げるインスリンの効きが良くなり、血糖値の安定につながります。また、体重管理や血圧・脂質の改善にも効果的なんです。お勧めなのは、ウォーキングなどの有酸素運動を1日30分、週3〜5回程度取り入れることです。無理なく続けられるペースでOKです。なお、筋肉トレーニングを適宜取り入れると、さらに効果が高まることが期待できます。ただし、心臓病や合併症がある方は、医師と相談してから始めるようにしてください。
薬物療法
食事療法、運動療法だけでは血糖値のコントロールがうまくいかないケースも多いです。そのような場合には、必要に応じて、糖尿病治療薬の内服薬や、インスリン注射などが用いられます。治療薬の選択の際には、病状や年齢、合併症の有無などを総合的に判断して決定されます。
主な飲み薬(内服薬)
| メトホルミン(ビグアナイド薬) | 肝臓で作られる糖を抑え、筋肉などで糖を使いやすくします。2型糖尿病の基本的な治療薬です。 |
|---|---|
|
DPP-4阻害薬 |
食後の血糖値上昇を抑えるホルモンの働きを助け、自然にインスリンが分泌されるのをサポートします。 |
|
SGLT2阻害薬 |
余分な糖を尿から排出して血糖を下げます。体重減少や心臓・腎臓の保護作用も期待できます。 |
|
SU薬(スルホニル尿素薬) |
膵臓を刺激してインスリンの分泌を促します。効果が高い一方で、低血糖に注意が必要です。 |
|
グリニド系薬 |
SU薬と似た働きで、食後すぐの血糖値上昇を抑える短時間型の薬です。食事のたびに服用するタイプで、食後高血糖の対策に使われます。 |
|
α-グルコシダーゼ阻害薬 |
糖の吸収を遅らせ、食後の血糖上昇を緩やかにします。 |
注射による治療
内服薬だけでは血糖コントロールが難しい場合や、1型糖尿病の方には、インスリン注射やGLP-1受容体作動薬などの注射薬を使用します。
主なインスリン注射製剤
|
種類 |
主な目的・特徴 |
使用タイミング |
代表的な製品名 |
|---|---|---|---|
|
超速効型 |
食後の急な血糖上昇を抑える。作用は速く短時間。 |
食直前(または直後) |
ノボラピッド インスリンアスパルト インスリン リスプロ |
|
速効型 |
効果が現れるまで少し時間がかかる。現在は使用少なめ。 |
食事の約30分前 |
ノボリンR ヒューマリンR |
|
中間型 |
ゆっくり効果が出て、半日ほど持続する。 |
1日1~2回 |
ノボリンN ヒューマリンN |
|
持効型 |
基礎インスリンとして1日中効果が続く。 |
1日1~2回 |
ランタス トレシーバ レベミル インスリン グラルギン |
|
混合型 |
速効型+中間型が混ざっており、1回で2つの効果。 |
食事の前(1日2回など) |
ノボラピッド30ミックス ヒューマログミックス |
主なGLP-1受容体作動薬
|
薬剤名(一般名) |
商品名(例) |
投与方法 |
作用時間 |
|---|---|---|---|
|
リラグルチド |
ビクトーザ |
1日1回皮下注 |
中時間型 |
|
セマグルチド |
オゼンピック/ウゴービ |
週1回皮下注 |
長時間型 |
|
デュラグルチド |
トルリシティ |
週1回皮下注 |
長時間型 |
|
エキセナチド |
バイエッタ/ビデュリオン |
1日2回/週1回皮下注 |
短時間型/長時間型 |
|
リキシセナチド |
リキスミア |
1日1回皮下注 |
短時間型 |
|
セマグルチド(内服) |
リベルサス |
1日1回 経口 |
長時間型 |
糖尿病治療は
「長く続けること」が
何より大切です
糖尿病は、血糖値が高い状態が続くことで、体のさまざまな部分に負担をかける病気です。糖尿病治療は、「一時的」に血糖値を下げれば終わりというものではなく、「血糖値を安定させることを、長く、続けていく」 ことがとても大切になってきます。治療には、食事や運動、薬物療法などがありますが、日々の積み重ねがとても重要であり、途中、自己判断で治療を中断してしまうと、知らないうちに合併症が進んでしまうこともあります。だからこそ、「コツコツと治療を続けること」 が糖尿病治療においては、とても大切になってくるのです。当院では、患者さん一人ひとりの生活に寄り添い、無理なく続けられる治療プランをご提案していきます。
糖尿病に関するよくある質問
糖尿病とはどのような病気ですか?
血糖値が慢性的に高い状態が続く病気です。 初期にはほとんど症状がなく、知らないうちに 血管や神経にダメージが蓄積していきます。
糖尿病は自覚症状がなくても進行しますか?
はい、多くの方は自覚症状がないまま進行します。のどの渇きや頻尿が出る頃には、すでに血管障害が始まっていることもあります。
健康診断で血糖値やHbA1cが高いと言われたら受診すべきですか?
一度の指摘でも、受診して詳しく確認することをおすすめします。早期に対応することで、将来の合併症リスクを大きく下げることができます。
糖尿病を放置するとどんな合併症がありますか?
心筋梗塞や脳梗塞、腎臓病、視力低下、神経障害などを引き起こす可能性があります。
食事や運動だけで治すことはできますか?
早期であれば生活習慣の改善によって良好に管理できることもあります。 ただし状態によっては、薬物治療を併用する方が安全な場合もあります。
糖尿病の治療は一生続ける必要がありますか?
数値が安定すれば治療内容を見直せることもあります。大切なのは自己判断でやめず、定期的に通院を続けて検査を受けて、状態を確認し続けることです。







